Подагра — метаболическое заболевание с нарушением пурино-вого обмена и накоплением мочевой кислоты в организме, протекающее с повторными приступами острого артрита, кри-сталлиндуцированными синовитами, отложением уратов в тканях.
Подагра чаще развивается в течение пятого десятилетия жизни. Распространенность подагры составляет О.Ш. Мужчины болеют в 20 раз чаще, чем женщины.
Различают первичную и вторичную подагру. Первичная подагра — самостоятельное заболевание, вторичная подагра — проявление других болезней (миелолейкозы, псориаз, ХПН, гемогло-бинопатии, врожденные пороки сердца с эритроцитозом) или следствие применения лекарственных средств (рибоксин, цитоста-тики, салуретики и др.).
Этиология
При первичной подагре нередко обнаруживаются генетически обусловленные дефекты в энзимах, участвующих в метаболизме пуринов: снижение активности гипоксантин-гуанинфосфорибо-зилтрансферазы и аденинфосфорибозил-пирофосфат-синтетазы и повышенная активность 5-фосфорибозил-1-синтетазы, что ведет к повышению синтеза мочевой кислоты. Активность гипоксантин-гуанинфосфорибозилтрансферазы и 5-фосфорибозил-1-синтетазы контролируется генами, связанными с Х-хромосомой, поэтому их врожденный дефект бывает лишь у мужчин. С генетическим дефектом связана и гипофункция ферментных систем почек, регулирующих экскрецию мочевой кислоты. Развитию подагры способствуют также избыточное питание, однообразная мясная пища, употребление алкогольных напитков (особенно пива, сухих виноградных вин), а также малоподвижный образ жизни. Наиболее частой причиной вторичной подагры являются болезни почек с почечной недостаточностью, болезни крови (полицитемия, лейкозы), сопровождающиеся распадом клеток и гиперурикемией.
Патогенез
В основе развития болезни лежит нарушение метаболизма мочевой кислоты. Выделяют 3 фазы патогенеза:
1. гиперурикемия и накопление уратов в организме;
2. отложение уратов в тканях;
3. острое подагрическое воспаление.
Гиперурикемия и накопление уратов в организме развиваются вследствие повышенного их биосинтеза и снижения экскреции с мочой. При гиперурикемии секреция мочевой кислоты в дисталь-ных канальцах нефрона возрастает, но почка не в состоянии уда-
лить из организма весь избыток мочевой кислоты. Различают в зависимости от степени урикозурии три типа подагры. При метаболическом типе (у 60% больных) имеются высокая уратурия (более 3.6 ммоль/сут) и нормальный клиренс мочевой кислоты. При почечном типе (у 10% больных) отмечаются низкая уратурия (менее 1.8 ммоль/сут) и сниженный клиренс мочевой кислоты (3-3.5 мл/мин). Смешанный тип (у 30% больных) характеризуется нормальной или сниженной уратурией и нормальным клиренсом мочевой кислоты. У здоровых клиренс мочевой кислоты составляет 6-7 мл/мин, суточная уратурия — 1.8-3.6 ммоль (300-600 мг).
Гиперурикемия и снижение экскреции уратов с мочой ведут к отложению уратов в тканях.
Острое подагрическое воспаление развивается вследствие отложения в суставной полости уратовых микрокристаллов, способных активизировать фактор Хагемана, компоненты комплемента, кинины, что приводит к увеличению сосудистой проницаемости, притоку нейтрофилов. Фагоцитоз кристаллов сопровождается высвобождением лизосомальных ферментов и цитокинов (ИЛ-1, ИЛ-6, ИЛ-8, ФНО-альфа), в результате чего развивается воспаление. Кристаллы уратов откладываются также в интерстиции почек и канальцах, что приводит к развитию подагрической нефропатии — второго важнейшего клинического признака подагры.
Клинико-лабораторные данные
В развитии подагры различают три периода: преморбидный, интермитгирующий и хроническую подагру. В преморбидном периодеимеется только гиперурикемия, протекающая бессимптомно. Бессимптомная гиперурикемия наблюдается у 8-14% взрослого населения. Она еще не считается подагрой. В интермиттирующем периоде имеет место чередование острых приступов артрита с бессимптомными межприступными промежутками. Для хронической подагры характерны тофусы, хронический подагрический артрит, из внесуставных проявлений подагры наиболее часто встречается поражение почек (у 50-75% больных).
Начало заболевания имеет 7 вариантов (М. Г. Астапенко, 1980). 1. Типичный острый приступ (классический) наблюдается в 50-80% случаев. Возникает чаще всего среди полного здоровья, внезапно, нередко среди ночи. У части больных возможны продромальные явления в виде слабости, повышенной утомляемости, субфебрилитета, головных болей, артралгии. Провоцируют приступ жирная пища, алкоголь, переохлаждение, травма.
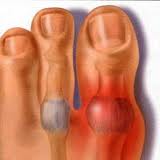
Приступ начинается внезапно, чаще ночью, появляются резчайшие боли в I плюснефаланговом суставе (большом пальце стопы), сустав быстро припухает, кожа над ним краснеет, затем становится синевато-багровой, горячей, температура тела повышается до 38-39% кожа над суставом блестит,напряжена,функциясуставанарушена,больной обездвижен.
Первые приступы подагры, как правило, длятся 3-10 дней, затем боли исчезают, кожа становится нормальной, отек исчезает, функция сустава восстанавливается полностью. Следующий приступ наступает через какое-то время (иногда через месяцы, даже годы), но с течением времени светлые промежутки укорачиваются. Во время приступа увеличены СОЭ, уровень в крови сиаловых кислот, фибрина, серомукоида, появляется С-реактивный протеин. Для первого приступа подагры у мужчин характерны моноартрит и преимущественное поражение суставов стопы (суставов большого пальца, плюснефаланговых, предплюсневых и др.). Менее типично воспаление локтевых, лучезапяст-ных суставов и очень редко поражаются плечевые, грудинно-ключичные, тазобедренные суставы. У женщин нередко может наблюдаться олиго- или полиартрит и более часто во время первого приступа вовлекаются суставы кисти (у '/з больных). В некоторых случаях первым признаком болезни могут быть поражения суставов плюсны, голеностопного, коленного, луче-запястного, реже — мелких суставов кисти.
2.Подострая форма может протекать в виде моноартрита типичной локализации в суставах большого пальца, но с незначительной болью и умеренными экссудативными явлениями. Возможен подострый моно-, олигоартрит крупных и средних суставов у молодых людей.
3.Ревматоидноподобный вариант характеризуется первичным поражением мелких суставов кистей, лучезапястных суставов или моно-, олигоартритом при затяжном течении приступа.
4.Псевдофлегмонозная форма проявляется моноартритом любой локализации с резко выраженными воспалительными явлениями в области сустава и окружающих тканей с высокой температурой тела, ознобом, лейкоцитозом, увеличением СОЭ — т. е. клиника сходна с клинической картиной флегмоны или острого инфекционного артрита.
5.Подагра, протекающая по типу инфекционно-аллергического полиартрита (в 5% случаев) может дебютировать как мигрирующий полиартрит с быстрым обратным развитием воспалительных явлений, что напоминает инфекционно-аллергический полиартрит.
6.Малосимптомная форма. Отмечается лишь небольшая боль, изредка с легкой гиперемией кожи в области пораженного сустава. '•
7.Псориартритическая форма — с локализацией процесса в сухожилиях и бурсах (чаще всего в пяточном сухожилии с его уплотнением и утолщением) при интактных суставах.
Со временем у больных развивается хронический подагрический полиартрит, при котором чаще поражаются суставы ног, появляются дефигурация сустава, ограничение подвижности, затем деформируются суставы за счет узелковых отложений, костных разрастаний, появляются подвывихи пальцев, контрактуры, грубый хруст в суставах (коленных, голеностопных), больные утрачивают трудоспособность, передвигаются с трудом. Постепенно появляются тугоподвижность и деформация суставов, развиваются атрофии мышц, контрактуры, но анкилозы — крайне редко.
На фоне хронического подагрического артрита продолжают возникать острые приступы подагры, при этом наиболее тяжелой его разновидностью является подагрический статус — непрерывное обострение артрита с хронической воспалительной реакцией окружающих тканей, обусловленной массивной инфильтрацией уратами.
Тофусы (подагрические узлы) — специфичный признак подагры — образуются при высокой гиперурикемии и длительности заболевания свыше 5-6 лет. Тофусы — это узелки, содержащие ураты, окруженные соединительной тканью. Локализуются чаще всего на ушных раковинах, локтях, в бурсах локтевых суставов, стопах, на пальцах кистей, разгибательной поверхности предплечий, бедер, голеней, на лбу, в области хрящевой перегородки носа. Узелки желтоватого цвета, их содержимое при приступах может разжижаться и выделяться через свищи, но инфицируются они редко (ураты обладают бактерицидным эффектом), отделяемое белого цвета.
Почечнокаменная болезнь возникает у 40% больных (проявляется почечной коликой обычно на фоне суставной подагрической атаки, может осложняться пиелонефритом), подагрическая нефропатия — подагрический интерстициалъный нефрит (изостен-урия, микрогематурия, протеииурия, цилиндрурия, артериальная гипертензия, в дальнейшем ХПН) — у 30% больных.
Диагностические критерии
Римские диагностические критерии (1963)
1.Содержание мочевой кислоты в крови, превышающее 0.42 ммоль/л (7 мг%) у мужчин и 0.36 ммоль/л (6 мг%) у женщин.
2. Наличие тофусов.
3. Наличие кристаллов мочекислого натрия в синовиальной жидкости или отложений мочекислых солей в тканях, обнаруженное при химическом или микроскопическом исследовании.
4. Четкие анамнестические сведения о пораженных суставах (опухание с приступами болей). Эти приступы на ранних этапах должны характеризоваться внезапным началом острых болей и полной клинической ремиссией, наступающей через 1-2 нед.
Диагноз считается определенным, если положительны 2 критерия.
Диагностические критерии (АРА)
I. Наличие характерных кристаллических уратов в суставной жидкости и/или
II. Наличие тофусов (доказанных), содержащих кристаллические ураты, подтвержденные химически или поляризационной микроскопией, и/или
III. Наличие 6 из 12 ниже представленных признаков:
1)более чем одна острая атака артрита в анамнезе;
2)максимум воспаления сустава уже в первые сутки;
3)моноартикулярный характер артрита;
4)гиперемия кожи над пораженным суставом;
5)припухание или боль, локализованные в плюсне-фаланговом суставе;
6)одностороннее поражение суставов свода стопы;
7)узелковые образования, напоминающие тофусы;
8)гиперурикемия;
9)одностороннее поражение I плюснефалангового сустава;
10)асимметричное припухание пораженного сустава;
11)обнаружение на рентгенограммах субкортикальных кист" без эрозий;
12)отсутствие флоры в суставной жидкости.
Комбинация из 6 и более признаков подтверждает диагноз. Наиболее достоверны такие признаки, как острый или, реже, подострый артрит, обнаружение кристаллических уратов в синовиальной жидкости и наличие доказанных тофусов. Кристаллы уратов имеют вид палочек или тонких игл с обломанными или за--кругленными концами длиной около 10 мкм. Микрокристаллы уратов в синовиальной жидкости обнаруживаются как свободно лежащими, так и в нейтрофилах.
Лабораторные данные .
1. OAK вне приступа без особых изменений, во время приступа — нейтрофильный лейкоцитоз со сдвигом влево, повышение СОЭ.
2.БАК: в периоде обострения повышение содержания серо-' мукоида, фибрина, гаптоглобина, сиаловых кислот, <Х2- и у-гло-булинов, мочевой кислоты (нормальное содержание мочевой кислоты в крови — 0.12-0.24 ммоль/л).
Инструментальные исследования
Рентгенография суставов выявляет изменения преимущественно при хроническом подагрическом полиартрите. На фоне ос-теопороза обнаруживаются изменения суставов и эпифизов в виде круглых «штампованных» очагов просветления величиной от нескольких миллиметров до 2-3 см в диаметре. Эти патологические проявления связаны с костными тофусами. Крупные узлы, увеличиваясь, разрушают корковое вещество — симптом «вздутия костного края». В редких и далеко зашедших случаях возможно полное разрушение эпифизов и замещение их уратными массами. Достоверные рентгенологические признаки подагры появляются не ранее чем через 5 лет от начала заболевания.
Исследование синовиальной жидкости: цвет прозрачный, вязкость не изменена или снижена, число лейкоцитов 1-15-109/л, гранулоцитов 25-75%. Микроскопически определяются кристаллы натрия урата.
Пункционная биопсия тофусов: обнаружение кристаллов мочевой кислоты.
Программа обследования
1.ОА крови и мочи.
2. БАК: общий белок, белковые фракции, серомукоид, сиаловые кислоты, фибрин, СРП, мочевая кислота, креатинин, мочевина.
3.Пробы Реберга и Зимницкого.
4. Рентгенография пораженных суставов.
5.В сложных для диагностики случаях исследование синовиальной жидкости и пунктатов тофусов.

